臨床上,我們不乏會遇到這樣的問題:患者血壓控制不佳,降壓藥要不要加量?是否需要更換其他降壓藥?患者有合併症,降壓藥該怎麼選?單一用藥效果差,該怎麼聯用?今天我們就來聊一聊,筆者整理了幾張圖表,希望對你有所幫助。
#1
各類降壓藥單獨應用
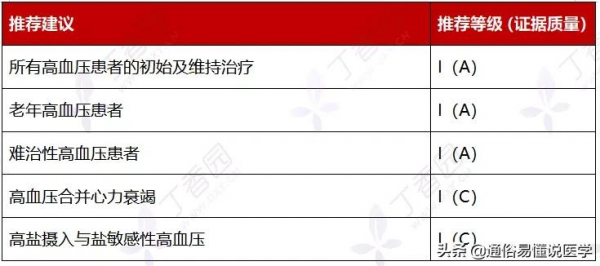
01. 利尿劑:主要透過利鈉排尿、降低容量負荷而發揮降壓作用,包括袢利尿劑、噻嗪類利尿劑、保鉀利尿劑、碳酸酐酶抑制劑。
表 1:常用利尿劑的單藥應用
表 2:利尿劑的應用推薦
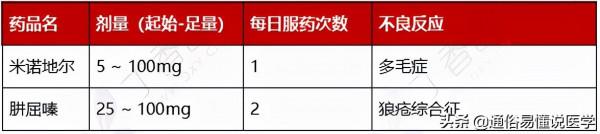
• 副作用:噻嗪類利尿劑可引起低血鉀,痛風者禁用。保鉀利尿劑與 ACEI 或 ARB 合用時可引起高鉀血癥。螺內酯長期應用可能導致男性乳房發育。
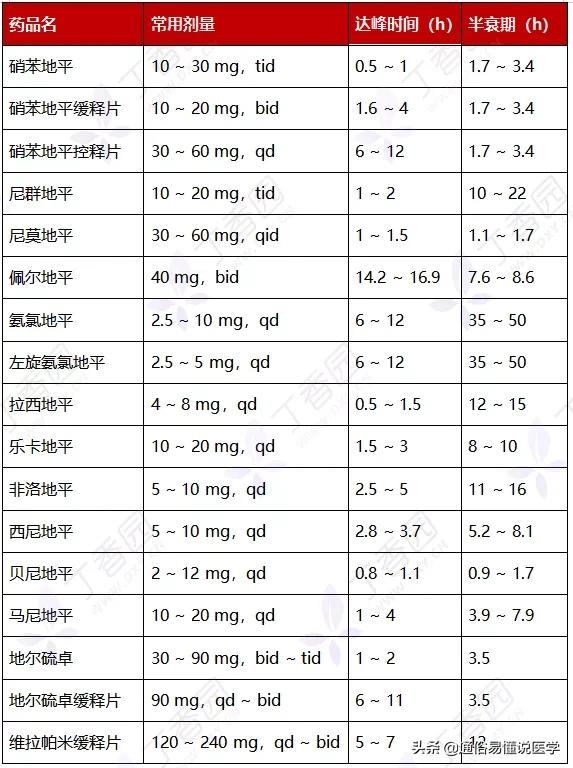
02. 鈣離子通道阻滯劑(CCB):主要透過阻斷血管平滑肌細胞上的鈣離子通道發揮擴張血管降低血壓的作用。包括二氫吡啶類 CCB 和非二氫吡啶類 CCB。
表 3:常用 CCB 的單藥應用
表 4:CCB 的應用推薦
• 副作用:包括反射性交感神經啟用導致心跳加快、面部潮紅、腳踝部水腫、牙齦增生等。二氫吡啶類 CCB 沒有絕對禁忌證,但心動過速與心力衰竭患者應慎用。非二氫吡啶類 CCB 抑制心臟收縮和傳導功能,二度至三度房室阻滯、心力衰竭患者禁用。
03. 腎素-血管緊張素-醛固酮系統(RAAS)抑制劑:包括 ACEI、ARB 和腎素抑制劑 3 類藥物。
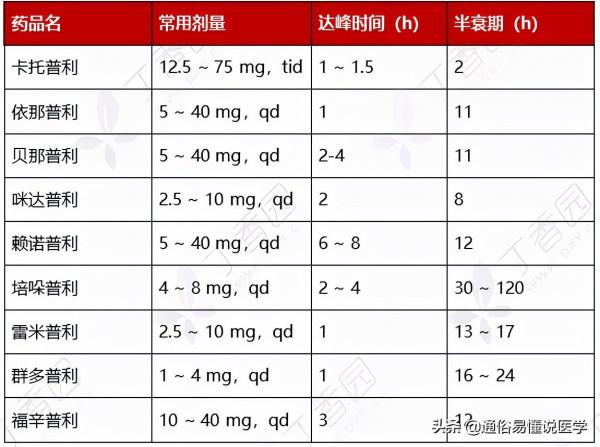
(1). ACEI 可抑制血管緊張素轉換酶,阻斷腎素血管緊張素 Ⅱ 的生成,抑制激肽酶的降解發揮降壓作用。
表 5:常用 ACEI 的單藥應用
表 6:ACEI 的應用推薦
• 副作用:最常見不良反應為乾咳,多見於用藥初期,不能耐受者可改用 ARB。其他不良反應有低血壓、皮疹,偶見血管神經性水腫及味覺障礙。長期應用可能導致血鉀升高。雙側腎動脈狹窄、高鉀血癥及妊娠婦女禁用。
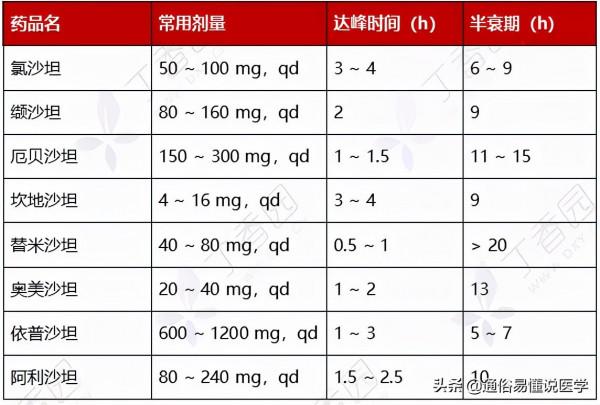
(2). ARB 可阻斷血管緊張素 Ⅱ1 型受體(AT1R)而發揮降壓作用。
表 7:常用 ARB 的單藥應用
表 8:ARB 的應用推薦
• 副作用:少見,偶有腹瀉,長期應用可升高血鉀。雙側腎動脈狹窄、妊娠婦女、高鉀血癥者禁用。
(3). 直接腎素抑制劑是透過抑制腎素的活性發揮降壓作用,代表藥物為阿利吉侖,2018 年在中國上市。起始劑量為 150 mg qd,足量 300 mg qd,主要不良反應為腹瀉、高血鉀。
04. 腎上腺素能受體阻滯劑:包括 β 受體阻滯劑、α 受體阻滯劑。
(1). β 受體阻滯劑:透過抑制過度啟用的交感神經活性、抑制心肌收縮力、減慢心率發揮降壓作用。
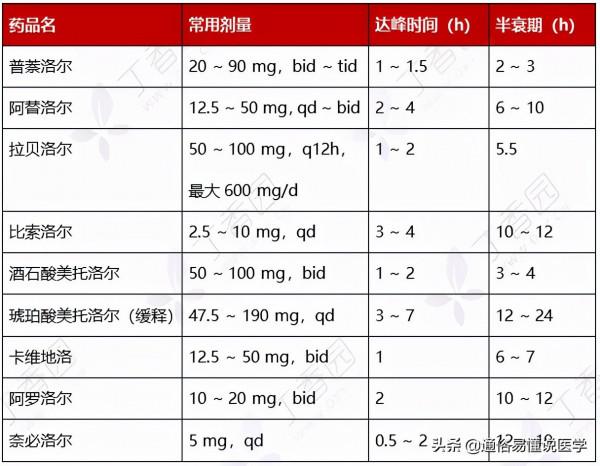
表 9:常用 β 受體阻滯劑的單藥應用
表 10:β 受體阻滯劑的應用推薦
• 副作用:有疲乏、肢體冷感、激動不安、胃腸不適等,還可能影響糖脂代謝。嚴重心動過緩患者(心率 < 55 次/分)、病態竇房結綜合徵、二 / 三度房室傳導阻滯、哮喘患者禁用。慢性阻塞型肺病、運動員、周圍血管病或糖耐量異常者慎用。長期應用者突然停藥可發生撤藥綜合徵。
(2). α 受體阻滯劑:選擇性阻滯血液迴圈或中樞神經系統釋放的兒茶酚胺與突觸後 α1 受體相結合,透過擴張血管產生降壓效應。不作為高血壓治療的首選藥。
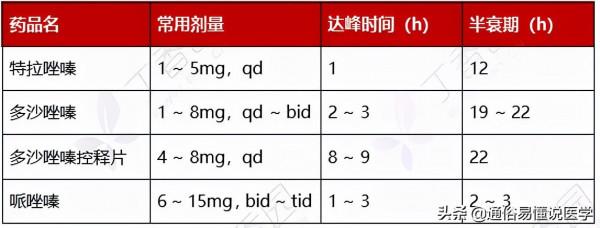
表 11:常用 α 受體阻滯劑的單藥應用
表 12:α 受體阻滯劑的應用推薦
• 副作用:體位性低血壓者禁用。心力衰竭者慎用。
05. 交感神經抑制劑:包括中樞性降壓藥、交感神經末梢抑制藥。
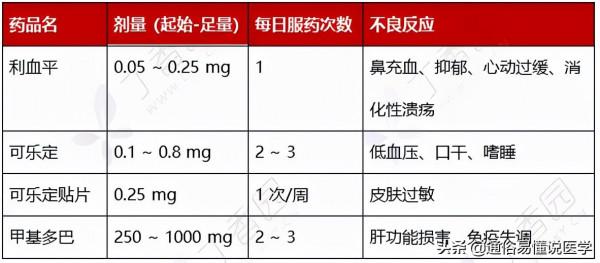
(1). 中樞性降壓藥:啟用延髓中樞 α2 受體,抑制中樞神經系統釋放交感神經衝動而降低血壓。以可樂定和甲基多巴為代表。
(2). 交感神經末梢抑制藥:可阻斷去甲腎上腺素向其儲存囊泡的轉運,減少交感神經衝動傳遞,降低外周血管阻力,消耗腦內兒茶酚胺。代表藥物為利血平。
表 13:交感神經抑制劑單用
06. 直接血管擴張劑:直接擴張小動脈,降低外周血管阻力。代表藥物為肼屈嗪。
表 14:直接血管擴張劑單用
07. 其他有降壓作用的藥物:如硝酸酯類藥物、ATP-敏感性鉀通道開放劑等。
#2
降壓藥的調整和替代
臨床上降壓藥需要做出調整和替代時,通常出現在以下三種情況:
01. 出現合併症:包括高血壓急症和合並症處於穩定期的治療。
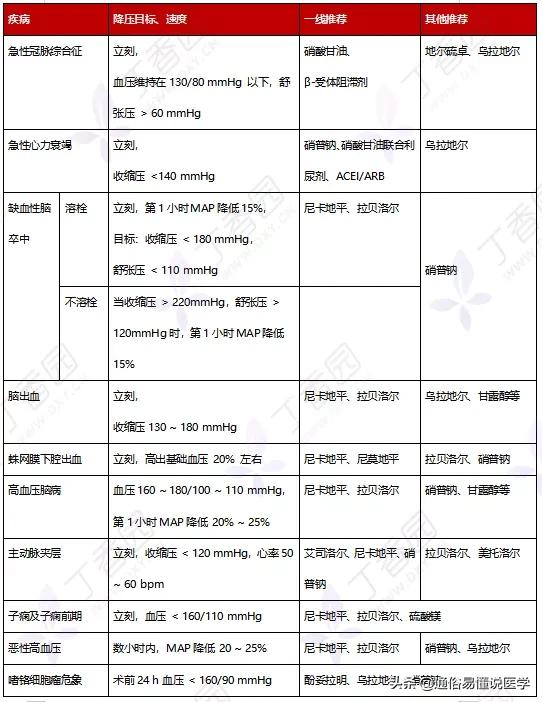
(1). 高血壓急症是一組以急性血壓升高(收縮壓 > 180 mmHg 和(或)舒張壓 > 120 mmHg),伴有靶器官損傷或原有受損功能進行性加重為特徵的一組臨床綜合徵。
臟器受損的表現、基礎血壓值及血壓升高的速度和持續時間影響其危險程度。高血壓急症常常危及生命,因此多以靜脈降壓藥物治療為主。
高血壓急症降壓原則:初始 1 h 內平均動脈壓的降低幅度不超過治療前水平的 25%;隨後的 2 ~ 6 h 根據不同疾病的降壓目標和降壓速度將血壓降至較安全水平(一般為 160/100 mmHg 左右);當病情穩定後,24 ~ 48 h 血壓逐漸降至正常水平。
表 15:高血壓急症時,降壓藥的選用
(2). 合併症處於穩定期的降壓治療
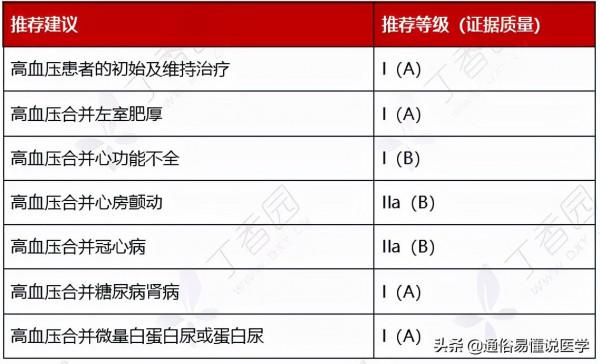
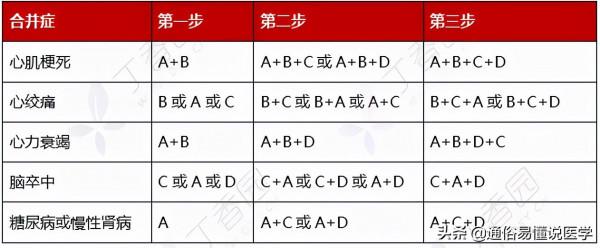
- 合併心肌梗死:首選 A + B,小劑量聯用,避免出現低血壓。若未達標可加量,仍未達標加用長效 C 或 D(包括螺內酯);
- 合併心絞痛:可選擇 B 或 A 或 C,可聯用,仍未達標加用 D;
- 合併心力衰竭:A+B,小劑量聯用,合併水鈉瀦留時加用 D,一般選擇袢利尿劑,仍未控制可加 C(限氨氯地平、非洛地平);
- 合併腦卒中:可選擇 C、A、D,未達標者可聯合使用;
- 合併糖尿病:首選 A,未達標者加用 C 或 D;
- 合併慢性腎臟疾病:首選 A,未達標者加用 C 或 D。
注:A 是 ACEI / ARB,B 是 β 受體阻滯劑,C 是 CCB,D 是利尿劑。
表 16:高血壓有合併症時的降壓方案
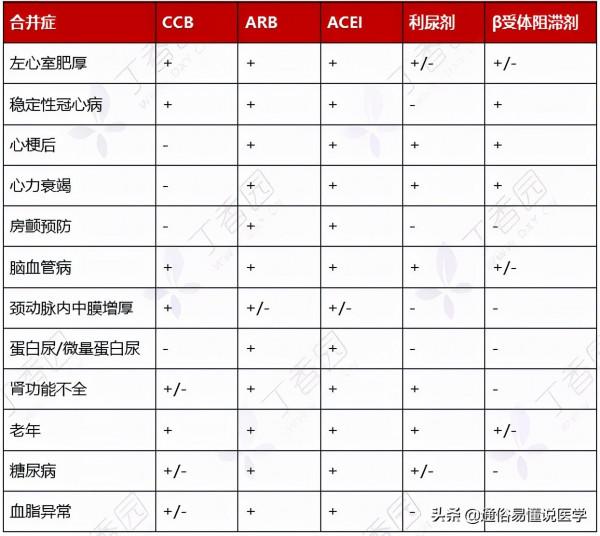
表 17:有合併症時,各類降壓藥的選用
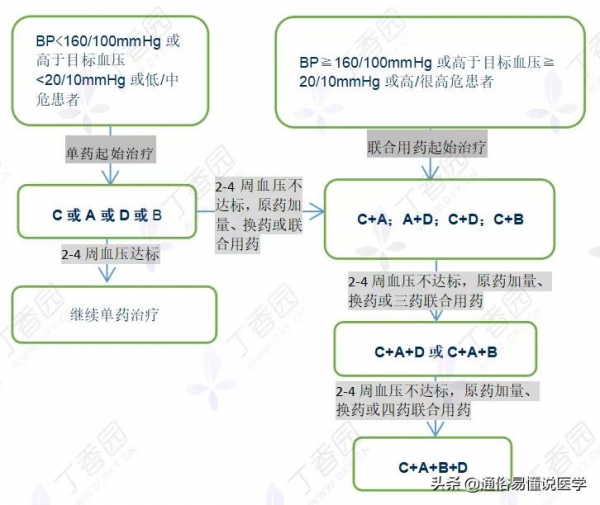
02. 血壓控制不佳
(1). 當患者收縮壓 < 160 mmHg 且舒張壓 < 100 mmHg,可選擇單藥以起始劑量開始,觀察 2 ~ 4 周,未達標者可加量,或更換另一種藥物,或聯合用藥,每調整一次觀察 2 ~ 4 周。
(2). 當患者收縮壓 ≥ 160 mmHg 和 / 或舒張壓 ≥ 100 mmHg,推薦聯合用藥。
① 我國臨床主要推薦應用的最佳化聯合用藥方案是:
- 二氫吡啶類 CCB + ARB / ACEI / 噻嗪類利尿劑 / β 受體阻滯劑;
- 噻嗪類利尿劑 + ARB / ACEI。
② 不常規推薦但必要時可慎用的聯合治療方案是:
- ARB / ACEI + β 受體阻滯劑;
- ACEI + ARB;
- 中樞作用藥 + β 受體阻滯劑。
聯合用藥,即可以加強降壓作用,又可以抵消或減輕不良反應,但會增加患者服藥數量,可能會降低患者的依從性,而單片複方製劑降壓藥(SPC)恰恰彌補了這一缺點,是聯合治療的新趨勢。
圖 1:血壓控制不佳時,聯合用藥的調整思路
圖 2:血壓控制不佳時,啟用 SPC 的調整思路
表 17:常用 SPC 種類、劑量及治療推薦
03. 不耐受
部分患者初始應用降壓藥物,可能會出現不良反應,大部分患者可耐受或隨時間延長逐漸緩解,如不能耐受可改用其他型別降壓藥物。不同型別降壓藥物作用機制不同,不存在劑量換算關係,但更換其他型別降壓藥物仍應遵循上述藥物調整原則,在藥物更換過渡期間,加強血壓監測,及時調整用藥。
#3
總結
降壓藥應用應遵循小劑量起始、逐漸加量、優選長效藥物、平穩降壓、聯合降壓、個體化治療原則。
使用藥物期間應密切監測血壓、定期檢查臟器功能,及時調整用藥,以達到最佳效果。對於已服藥達標的患者,出現偶爾的血壓波動,應注意排除誘因,避免依據單次血壓測量值頻繁調整藥物。
文章來源:心血管時間
✩ 本文僅供醫療衛生等專業人士參考