急性肺栓塞是靜脈血栓栓塞症(VTE)最嚴重的表現形式,在心血管死亡原因中位列第3,僅次於冠心病和卒中。國外經驗顯示,透過成立多學科肺栓塞救治團隊(PERT)使嚴重肺栓塞患者及時得到最佳治療,可有效提高救治效率、改善臨床結局。
為了推廣團隊救治理念、規範PERT中心建設、進一步提高我國肺栓塞的救治水平,CSC肺血管病學組等總結了我國PERT建設的初步經驗,並結合肺栓塞的救治現狀提出了PERT建設、執行與質量提升的專家建議。
01 PERT的核心理念是什麼?
為了改善嚴重肺栓塞(包括高危和部分中危)患者的臨床結局,借鑑複雜冠心病和瓣膜病的“心臟團隊”模式,在建立肺栓塞多學科快速反應團隊的基礎上,透過專家面對面會診或實時線上會議等形式,為嚴重肺栓塞患者提供最佳的、個體化的診療方案。
02 PERT包含哪些學科?
PERT可涉及急診科、心內科、心外科、呼吸科、血液科、介入放射科、血管外科、體外迴圈科、放射影像科、超聲科、核醫學科、麻醉科、重症醫學科等10餘個專科。
有關PERT的具體構成目前尚無統一標準,應結合醫院實際學科設定情況和工作機制進行調整。
03 急性肺栓塞患者該如何分診與救治?
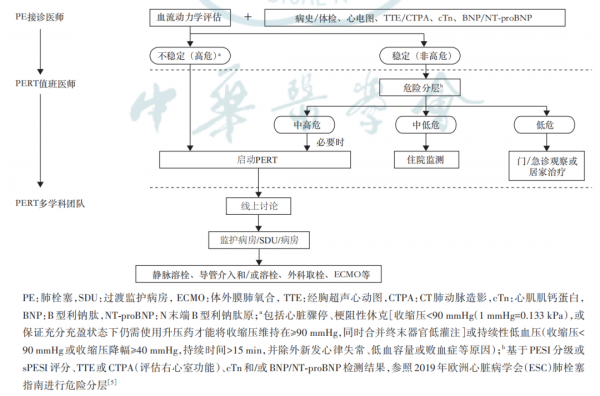
對於血流動力學不穩定的高危患者,包括心臟驟停、梗阻性休克(收縮壓<90 mmHg或保證充分充盈狀態下仍需使用升壓藥才能將收縮壓維持在≥90 mmHg,同時合併終末器官低灌注)或持續性低血壓(收縮壓<90 mmHg或降幅≥40 mmHg,持續時間>15 min,併除外新發心律失常、低血容量或敗血症等原因),應根據PERT討論結果立即將患者收治到相關監護病房,給予靜脈溶栓、導管介入、外科取栓或體外膜肺氧合(ECMO)等治療。
對於血流動力學穩定的患者,應基於肺栓塞嚴重指數(PESI)或簡化的肺栓塞嚴重指數(sPESI)、超聲心動圖或CTPA、肌鈣蛋白和/或B型利鈉肽(BNP)水平進行危險分層。中高危患者應立即啟動PERT並根據其臨床表現收治到普通病房、過渡監護病房(SDU)或監護病房觀察,給予抗凝治療,病情惡化時應考慮挽救性再灌注治療。
中低危患者建議收住院觀察,低危患者可選擇門/急診觀察或居家治療。胃腸外抗凝建議選擇低分子量肝素或磺達肝癸鈉(優於普通肝素);口服抗凝建議選擇非維生素K拮抗劑口服抗凝藥(如利伐沙班、艾多沙班、達比加群酯),優於維生素K拮抗劑(抗磷脂抗體綜合徵導致的肺栓塞除外)。
各PERT中心應根據自身條件制定標準化的工作流程,有關診斷與評估、PERT啟動、患者分診與急診救治的流程參下圖。
04 急性肺栓塞患者該如何轉運?
轉運前應充分評估患者生命體徵以及轉運途中血栓脫落、病情再次加重的風險,並做好相關救治預案。
對於出血風險較低的患者,應在轉運前啟動抗凝治療。
對於充分藥物治療後仍無法維持迴圈的患者,考慮到轉運風險,可優先考慮將ECMO團隊轉運至患者所在醫院並就地啟動迴圈支援。
對於擬轉執行高級別治療的患者,應在轉運前開始協調介入科、心外科、麻醉科等相關科室。
重症患者的轉運應優先選擇具備高階生命支援裝置(ECMO、呼吸機等)的院前急救系統。
05 PERT的循證醫學證據有哪些?
國外多箇中心的研究資料顯示,建立PERT機制以後急性肺栓塞的診療模式、救治質量和臨床結局均得到了不同程度的改善。
表1 有關PERT的主要臨床研究
在某些情況下,若臨床表現及超聲心動圖均高度提示肺栓塞而患者暫無條件行CT肺動脈造影(CTPA),為了儘快啟動再灌注治療,可以診斷為目的啟動PERT(診斷性PERT)。
(1)疑診急性肺栓塞導致的心臟驟停,尤其是不可電擊復律心律(包括無脈電活動和心搏停止)、有VTE病史或超聲心動圖提示存在右心功能不全的患者
急診溶栓可提高此類患者30d生存率,並有可能促進自主迴圈恢復。由於部分心臟驟停患者暫無法進行CTPA,對於超聲心動圖發現右心室負荷過重和功能不全、右心移行血栓或肺栓塞臨床可能性評分較高(簡化Wells評分≥2分和簡化Geneva評分≥3分)的患者,為了儘早明確診斷應啟動診斷性PERT。
一旦考慮為肺栓塞,應同時評估溶栓治療的風險獲益(尤其是已行胸外按壓或出血風險較高的患者)。
(2)疑診急性肺栓塞但無法耐受對比劑的患者
對於明確對比劑過敏、嚴重腎功能不全(eGFR<30 ml·min-1·1.73 m-2,除外長期透析)、嚴重左心功能不全等無法耐受碘對比劑的患者,若結合臨床可能性評估、超聲心動圖檢查結果等疑診肺栓塞,可啟動診斷性PERT。
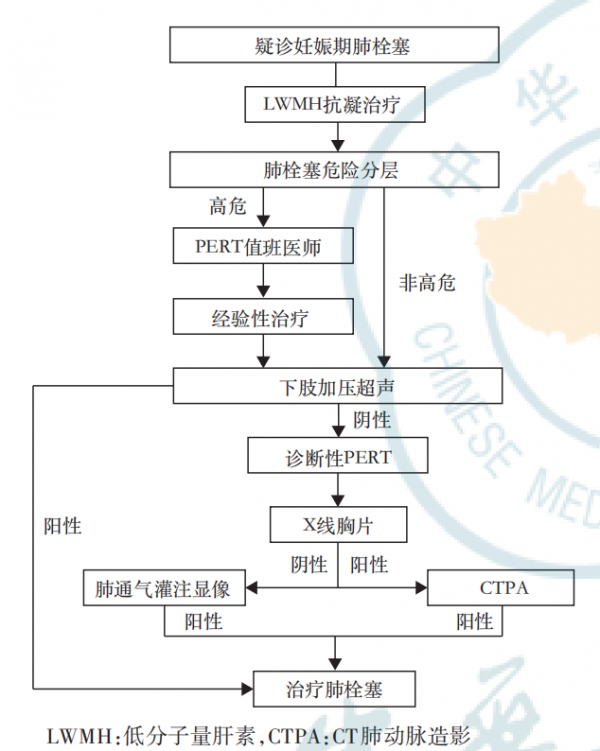
(3)疑診急性肺栓塞的妊娠患者
妊娠期肺栓塞的總患病率為2%~7%。由於正常妊娠也可出現呼吸困難、胸痛、心動過速、下肢疼痛或水腫、暈厥等症狀,與肺栓塞症狀極其相似,因而在妊娠期診斷肺栓塞具有挑戰性。
單純D-二聚體診斷妊娠期肺栓塞的價值有限,建議採用YEARS臨床決策規則(基於深靜脈血栓徵象、咯血、肺栓塞可能性高於其他診斷三項特徵和D-二聚體水平)除外肺栓塞。
妊娠早期應儘量避免行CTPA,對於所有疑診肺栓塞的患者應先給予抗凝治療。經PERT值班醫師確認的高危患者可直接啟動經驗性治療,然後再行下肢加壓超聲檢查等;非高危患者則建議直接行下肢加壓超聲檢查,結果為陽性者給予相應治療,陰性者建議啟動診斷性PERT,選擇高階影像學檢查。
具備低劑量CT檢查條件時可酌情考慮直接行CTPA,也可基於X線胸片結果選擇CTPA或肺通氣灌注顯像(圖3)。
(4)因傳染性疾病暫無法行CTPA的疑診急性肺栓塞患者
在傳染性疾病(如新型冠狀病毒肺炎等)流行期間,由於隔離防護或病情等原因,患者往往無法接受特殊影像學檢查。
另一方面,某些傳染性疾病與肺栓塞的臨床表現也存在較大重疊。例如,對於新型冠狀病毒肺炎無法解釋的突發氧飽和度急劇下降、呼吸窘迫、低血壓或心動過速等,應儘快行超聲心動圖和下肢加壓超聲,必要時啟動診斷性PERT。
07 哪些患者應啟動治療性PERT?
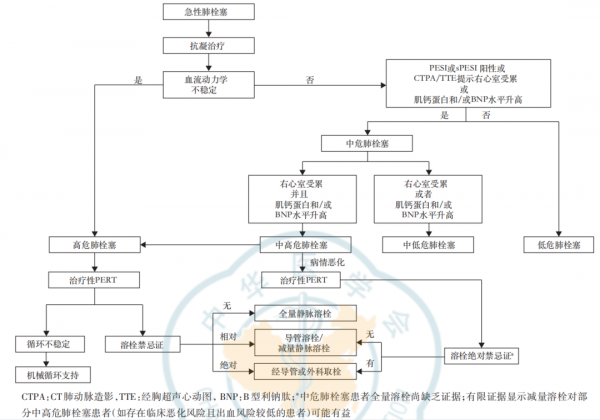
(1)高危或中高危肺栓塞患者
➤機械迴圈支援
對於高危肺栓塞合併心臟驟停或難治性休克的患者,應考慮機械迴圈支援。主要包括ECMO和右心室輔助裝置。
機械迴圈支援裝置的選擇應綜合考慮患者臨床表現、血流動力學狀態、再灌注治療方案、現有器械特點和團隊經驗等。
➤再灌注治療的選擇
重症肺栓塞的再灌注治療方式包括靜脈溶栓、導管介入和外科切開取栓等。靜脈溶栓包括全量溶栓和減量溶栓。
導管介入包括經導管溶栓(CDT)、機械碎栓術(利用導絲、球囊、豬尾導管等碎栓)、血栓祛除術(採用Indigo抽吸系統、AngioJet機械抽吸裝置、AngioVac血栓祛除裝置、Flowtriever系統等清除血栓)等。
高危肺栓塞患者應立即啟動PERT,並結合溶栓禁忌證和出血風險,選擇合理的再灌注治療方式。
無溶栓禁忌證者,可立即啟動全量靜脈溶栓;溶栓相對禁忌證者,可選擇減量靜脈溶栓或CDT治療;溶栓絕對禁忌證者,可考慮行經導管或外科取栓治療;溶栓藥物起效前有死亡風險的心原性休克患者,應考慮行外科肺動脈切開取栓術(SPE)。
中高危肺栓塞患者靜脈溶栓等治療的證據尚不充分,建議酌情啟動PERT。
高危或中高危患者,若經靜脈溶栓或CDT失敗,可考慮行經導管或SPE。
(2)影像學檢查提示右心移行血栓或肺動脈騎跨血栓患者
急性肺栓塞患者右心血栓的檢出率為4%~18%,可出現在右心房、三尖瓣、右心室、未閉卵圓孔等部位。移行血栓指未附著在心內結構的自由漂浮血栓,此類患者住院病死率可高達45%。
騎跨肺栓塞指橫跨在肺動脈幹分叉部並延伸至左、右肺動脈的大塊肺栓塞,可導致右心衰竭乃至死亡。
考慮到右心移行血栓的危險性、血栓形態和部位的多樣性以及治療的複雜性等因素,建議常規啟動PERT。對於存在右心移行血栓的高危或中危肺栓塞患者,建議充分抗凝治療,並充分評估血栓脫落風險,必要時可選擇靜脈溶栓或導管祛栓術。
目前經導管右心祛栓術的主要器械包括AngioVac血栓祛除裝置和Flowtriever系統等。對於血栓負荷較大的右心室血栓、肺動脈騎跨血栓以及騎跨在未閉卵圓孔的移行血栓,一般建議行SPE。
(3)下腔靜脈濾器臨床應用存在爭議的急性肺栓塞患者
對於是否應置入濾器或濾器回收時機存在爭議的患者,可以考慮啟動PERT討論。
對於有抗凝絕對禁忌證、經充分抗凝後仍再發肺栓塞的患者可考慮置入下腔靜脈濾器。
對於下肢靜脈和/或下腔靜脈大塊漂浮血栓、近心端DVT患者,也可考慮置入下腔靜脈濾器。
對於能耐受抗凝治療的患者,不建議常規置入下腔靜脈濾器。目前臨床使用的下腔靜脈濾器多數可回收,一旦滿足條件應儘早回收。
08 PERT門診與隨訪
建議患者在PERT門診規律隨訪(2周~3個月),有症狀或病情複雜的患者,特別是診斷為易栓症的患者建議儘早專科隨訪,調整治療方案。
出院後初次隨訪,建議評估患者的臨床表現、抗凝策略(型別、劑量、持續時間、依從性和耐受性)、是否考慮回收下腔靜脈濾器以及進一步篩查肺栓塞原因如易栓症、腫瘤等。
對於症狀持續或復發的患者,尤其是肺栓塞後3個月,建議行6 min步行試驗或心肺運動試驗、CTPA或肺通氣灌注顯像、下肢靜脈超聲和超聲心動圖。如果高度疑診或確診慢性血栓栓塞性肺高血壓(CTEPH),建議透過PERT協調轉至專業CTEPH中心進一步治療。
醫脈通摘編自:中華醫學會心血管病學分會, 中國醫師協會心血管內科醫師分會肺血管疾病學組, 中國肺栓塞救治團隊(PERT)聯盟. 急性肺栓塞多學科團隊救治中國專家共識. 中華心血管病雜誌. 2022; 50(1) : 25-35.